Торакоскопия легких — современный метод хирургии
Торакоскопия легких: показания и противопоказания, подготовка и техника проведения, цена
Торакоскопия – представитель эндоскопических методов визуальной диагностики. Объектом обследования в указанном случае становится плевральная полость. Название методики исходит от двух греческих слов «грудная клетка» и «смотреть». Диагностическая процедура обеспечивает визуальную оценку внутреннего содержимого соответствующей структуры тела. Для проведения методики требуется специализированное оборудование и навык врача.
Преимущества перед открытыми операциями на грудной клетке
Торакоскопия легких – малоинвазивная процедура, набирающая популярность в пульмонологии и торакальной (грудной) хирургии. С помощью указанного обследования удается без особого вреда и травматизации пациента визуально оценить состояние плевральной полости и расположенных в ней органов.
Интересно! Впервые соответствующую процедуру провел шведский терапевт Ганс Христиан Якобеус в пульмонологическом отделении. Для оценки состояния плевральной полости врач использовал эндоскоп для диагностики патологии мочевого пузыря – цистоскоп. В течение следующих 100 лет устройство усовершенствовалось, изменились материалы и размеры аппарата, однако, принцип работы остался прежним.
Популярность методики обусловлена рядом преимуществ перед традиционными хирургическими вмешательствами на легких. С каждым годом количество проведенных эндоскопических процедур возрастает.

Основные понятия о торакоскопии

Торакоскопия легкого (видеоторакоскопия) – эндоскопический метод обследования внешней плевральной полости, проводимый с помощью торакоскопа. Этот прибор вводится в грудную клетку через прокол, и с его помощью достигается визуализация исследуемой области.
Современные видеоторакоскопы выводят на экран изображение с высоким разрешением, что позволяет хирургам оценить состояние органов находящихся в плевральной области. Оборудование для торакоскопии, наряду с диагностическими мероприятиями, позволяет проводить более сложные манипуляции. Поэтому, торакоскопия легких считается одним из методов торакальной хирургии.
Важно! Торакальная хирургия легких – это операция на органах дыхания. Используя такой малоинвазивный метод, как видеоторакоскопию, торакальным хирургам удалось найти более безболезненный и качественный способ вмешательства.

Торакоскопия открыла для врачей новые возможности в области терапии многих легочных патологий. Использование данной технологии, только в диагностических целях значительно снижает ее возможности, и считается нерациональным. Для проведения операций на легких с помощью торакоскопии, врач прежде всего должен обладать навыками и опытом открытого вмешательства.
Оборудование необходимое для выполнения торакоскопии и техника проведения

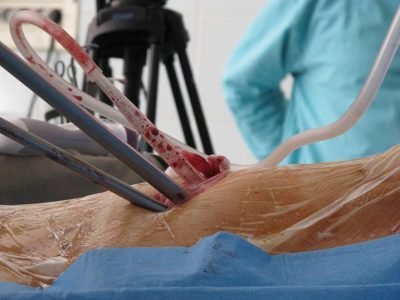
Для проведения торакоскопии используют специальные эндоскопическое оборудование (на фото). Доступ в плевральную область получают с помощью торакопортов (троакаров). Это трубочки в диаметре от 3 до 12 мм, через которые подводят все необходимые для обследования инструменты.

Для визуализации процесса используют видеоторакоскоп – прибор, на конце с видеокамерой, через которую изображение выводится на монитор. Оптимальное освещение достигается с помощью ксенонового или галогенного светодиода.
Для проведения различного рода диагностических и терапевтических манипуляций пользуются такими же инструментами, как и при открытых операциях:
Перед процедурой проведения (на видео в этой статье) пациента укладывают на здоровый бок, и подкладывают валик. Если необходимо провести только диагностику плевральной полости, то применяют местную анестезию.
При оперативном вмешательстве прибегают к услугам анестезиолога, который вводит больного в медикаментозный наркоз. Чаще всего операцию проводят с раздельной интубацией бронхов и с отключением от вентиляции одного из легких.

Сделав с помощью скальпеля надрез 1-2 см длиной торакопортом проникают в плевральную полость. В большинстве случаев, первый торакопорт устанавливают в пятом или шестом межребье.
Далее, через отверстие вводят оптический торакоскоп, подсоединяют видеокамеру и производят осмотр тканей. Исходя из патологического состояния и планируемых результатов, подбирается место для установки следующих дополнительных двух или трех торакопортов.
Через них вводятся инструменты для выполнения планируемых диагностических или операционных манипуляций: санация полостей, разделение спаек, резекцию патологических новообразований. Весь тракоскопический процесс записывают или фотографируют на видеокамеру.
После завершения основных процедур, на месте одного из разрезов устанавливают вакуумные дренажи. На остальные накладывают лейкопластырь и асептическую повязку.
В течение нескольких часов после процедуры, пациент остается в стационаре для отслеживания основных физиологических показателей. В первую очередь следят за дыхательной функцией и работой дренажей. Появление болевого синдрома купируется обезболивающими медпрепаратами.
Противопоказания и осложнения при торакоскопии
Непосредственно сама процедура торакоскопии не несет угрозы здоровью пациента. Поэтому противопоказания носят относительный характер, и связаны прежде всего с состоянием организма. Запрет налагается в основном из-за невозможности провести торакоскопическое вмешательство.
При полной облитерации плевральной области отсутствует свободное пространство, из-за чего у хирурга нет возможности эффективно применять специальное эндоскопическое оборудование. Инструментом можно нанести травму органу или спровоцировать кровотечение.
В результате коагулопатии (заболевание обусловленное нарушением свертываемости) инструменты будут постоянно заливаться кровью. Ограниченная визуализация значительно удлинит время операции и может привести к ряду осложнений.

Значительной помехой при манипуляциях под местной анестезией становится постоянный кашель или заболеваемость больного гипоксемией.
Противопоказания к торакоскопии:
- полная облитерация плевральной области;
- коагулопатия;
- невозможность проведения однолёгочной вентиляции;
- кровотечения в грудной полости.
- инфаркт миокарда;
- наличие острого инфекционного заболевания;
- нарушение мозгового кровообращения;
- двустороннее воспаление легких.
Осложнения во время проведения торакоскопической операции возникают очень редко, в особенности, если она осуществляется в диагностических целях. Случаи летального исхода исключительно редкое явление – составляют не более 0,1 % от проводимых вмешательств.

Осложнения можно условно разделить на две категории: возникающие во время процедуры или в послеоперационный период.
Осложнения при торакоскопии:
- обильные кровотечения возникшие непосредственно во время процедуры;
- механическое повреждение легкого или других тканей и органов;
- затянувшийся во времени сброс воздуха;
- занесенная инфекция;
- гемоторакс;
- пневмоторакс;
- воздушная эмболия.
При проведении торакоскопии в диагностических целях или для сбора биоматериала для анализов, редко возникает ситуация приводящая к отказу от малоинвазивной операции и назначению открытого вмешательства.
Во время операции в лечебных целях, хирург может столкнуться с некоторыми трудностями:
- неконтролируемые кровотечения;
- невозможность визуализации;
- спаечный процесс;
- отказ оборудования.
Сама по себе торакоскопия не является целью – это один из способов для достижения поставленных задач. Возникновение клинических осложнений, технических проблем, сомнений при выполнении манипуляций, является поводом прекратить процедуру и прибегнуть к открытому методу вмешательства.
Показания для проведения торакоскопии

Торакоскопия относительно малотравматичный и информативный метод хирургического вмешательства. Его выбор зависит от патологии, невозможности или нерациональности применения других подходов в лечении и диагностике, оснащенности медучреждения и квалификации хирурга
Показания для торакотоскопии:
- экссудативные плевриты неизвестной этиологии;
- диссеминированные заболевания легких;
- лимфаденопатия;
- периферические новообразования;
- доброкачественные опухоли и кисты;
- солитарные метастазы в легких;
- рак 1 стадии;
- травмы грудной области;
- инородные тела.
В целях диагностики
Оперативное вмешательство проводимое с помощью видеоторакоскопов, для обследования грудной полости называется диагностической торакоскопией. Проводят ее в условия как местной, так и общей анестезии. Данный малоинвазивный хирургический метод диагностики может применен для сбора цитологических и гистологических анализов.

Экссудативные плевриты имеют определенные сложности в плане дифференциальной диагностики. Слепая игловая биопсия и рентгеновское обследование у четверти пациентов не позволяют точно верифицировать диагноз.
Трансторакальная биопсия легкого проведенная с помощью видеоторакоскопии позволяет в большинстве случаев решить поставленную диагностическую задачу. Точность диагностирования при таком подходе достигает 96%. Также, возможно не только правильно идентифицировать патологию, но и определит распространенность ракового заболевания.
Диффузные заболевания легких могут иметь одинаковую рентгенологическую картину, хотя этиология и лечение этих патологий может отличаться. Биопсия тканей легкого ключевой метод в дифференциальной диагностике. Сбор биоптата без открытого вмешательства заменил традиционные методики, и не уступает им по информативности.
При медиастинальной лимфаденопатии (увеличение лимфатических узлов) клиническая картина не имеет типичных показателей, поэтому дифференцируют ряд заболеваний: туберкулез, саркоидоз, злокачественная лимфома. Установить точный диагноз возможно с помощью гистологического исследования, проводимого эндоскопическим инструментом.
Малотравматичный метод применяется для определения стадии рака легких. Визуально оценивают состояние пораженного легкого и плевры, что дает более полную картину распространенности опухолевого процесса.
Неоперабельные опухоли требуют специального лечения, и перед его назначением руководствуются гистологическими показателями. Эндоскопические щипцы позволяют сделать биопсию опухоли, и установить 100% точный диагноз.
Благодаря высокому качеству видео можно рассмотреть практически любой подозрительный участок, сделать биопсию и принять решение по поводу дальнейших терапевтических действий.
В лечебных целях

Возможности эндоскопических процедур в лечебных целях имеют широкий диапазон применения. В первую очередь следует обратить внимание на различные опухоли и кисты области средостения: фибромы, тератомы, кисты вилочковой железы, бронхогенные кисты, нейрогенные опухоли.
Инструкция по удалению доброкачественных опухолей предопределяет использование миниинвазивного метода при любом их размере. Однако, некоторые специалисты считают, что новообразования больше 10 см подлежат резекции, только открытым способом.
У 15% больных с опухолями средостения торакоскопия трансформируется в торакотомию. При удалении кист средостения, ограничения по размеру в основном не налагаются.
Хирургическое удаление метастазов в легких с помощью эндоскопических инструментов, хотя и применяется, однако возникает ряд спорных моментов. В первую очередь, существует вероятность оставления части внутрилегочных метастазов. В этом случае, для максимального результата, хирург применяет не только видеоторакоскопию, но и делает дополнительный надрез, позволяющий сделать визуализацию более приемлемой.
Торакоскопическая лобэктомия рекомендована при периферическом раке легкого 1 стадии. Если сравнивать с отрытым вмешательством, то данный метод позволяет обеспечить более быстрое заживление и восстановление функций организма, пациент меньше времени проводит в стационаре, значительно снижается совокупная цена операции.
Торакоскопия не имеет многих осложнений, характерных для большинства хирургических операций, благодаря своей высокой технологичности и малой травматизации. Поэтому, данный вид хирургии является стандартом в лечении многих легочных заболеваний.
О клинических исследованиях
Что такое клинические исследования и зачем они нужны? Это исследования, в которых принимают участие люди (добровольцы) и в ходе которых учёные выясняют, является ли новый препарат, способ лечения или медицинский прибор более эффективным и безопасным для здоровья человека, чем уже существующие.
Главная цель клинического исследования — найти лучший способ профилактики, диагностики и лечения того или иного заболевания. Проводить клинические исследования необходимо, чтобы развивать медицину, повышать качество жизни людей и чтобы новое лечение стало доступным для каждого человека.
Как их проводят?
У каждого исследования бывает четыре этапа (фазы):
I фаза — исследователи впервые тестируют препарат или метод лечения с участием небольшой группы людей (20—80 человек). Цель этого этапа — узнать, насколько препарат или способ лечения безопасен, и выявить побочные эффекты. На этом этапе могут участвуют как здоровые люди, так и люди с подходящим заболеванием. Чтобы приступить к I фазе клинического исследования, учёные несколько лет проводили сотни других тестов, в том числе на безопасность, с участием лабораторных животных, чей обмен веществ максимально приближен к человеческому;
II фаза — исследователи назначают препарат или метод лечения большей группе людей (100—300 человек), чтобы определить его эффективность и продолжать изучать безопасность. На этом этапе участвуют люди с подходящим заболеванием;
III фаза — исследователи предоставляют препарат или метод лечения значительным группам людей (1000—3000 человек), чтобы подтвердить его эффективность, сравнить с золотым стандартом (или плацебо) и собрать дополнительную информацию, которая позволит его безопасно использовать. Иногда на этом этапе выявляют другие, редко возникающие побочные эффекты. Здесь также участвуют люди с подходящим заболеванием. Если III фаза проходит успешно, препарат регистрируют в Минздраве и врачи получают возможность назначать его;
IV фаза — исследователи продолжают отслеживать информацию о безопасности, эффективности, побочных эффектах и оптимальном использовании препарата после того, как его зарегистрировали и он стал доступен всем пациентам.
Считается, что наиболее точные результаты дает метод исследования, когда ни врач, ни участник не знают, какой препарат — новый или существующий — принимает пациент. Такое исследование называют «двойным слепым». Так делают, чтобы врачи интуитивно не влияли на распределение пациентов. Если о препарате не знает только участник, исследование называется «простым слепым».
Чтобы провести клиническое исследование (особенно это касается «слепого» исследования), врачи могут использовать такой приём, как рандомизация — случайное распределение участников исследования по группам (новый препарат и существующий или плацебо). Такой метод необходим, что минимизировать субъективность при распределении пациентов. Поэтому обычно эту процедуру проводят с помощью специальной компьютерной программы.
Преимущества и риски для участников. Плюсы
- бесплатный доступ к новым методам лечения прежде, чем они начнут широко применяться;
- качественный уход, который, как правило, значительно превосходит тот, что доступен в рутинной практике;
- участие в развитии медицины и поиске новых эффективных методов лечения, что может оказаться полезным не только для вас, но и для других пациентов, среди которых могут оказаться члены семьи;
- иногда врачи продолжают наблюдать и оказывать помощь и после окончания исследования.
При этом, принимая решение об участии в клиническом исследования, нужно понимать, что:
- новый препарат или метод лечения не всегда лучше, чем уже существующий;
- даже если новый препарат или метод лечения эффективен для других участников, он может не подойти лично вам;
- новый препарат или метод лечения может иметь неожиданные побочные эффекты.
Главные отличия клинических исследований от некоторых других научных методов: добровольность и безопасность. Люди самостоятельно (в отличие от кроликов) решают вопрос об участии. Каждый потенциальный участник узнаёт о процессе клинического исследования во всех подробностях из информационного листка — документа, который описывает задачи, методологию, процедуры и другие детали исследования. Более того, в любой момент можно отказаться от участия в исследовании, вне зависимости от причин.
Обычно участники клинических исследований защищены лучше, чем обычные пациенты. Побочные эффекты могут проявиться и во время исследования, и во время стандартного лечения. Но в первом случае человек получает дополнительную страховку и, как правило, более качественные процедуры, чем в обычной практике.
Клинические исследования — это далеко не первые тестирования нового препарата или метода лечения. Перед ними идёт этап серьёзных доклинических, лабораторных испытаний. Средства, которые успешно его прошли, то есть показали высокую эффективность и безопасность, идут дальше — на проверку к людям. Но и это не всё.
Сначала компания должна пройти этическую экспертизу и получить разрешение Минздрава РФ на проведение клинических исследований. Комитет по этике — куда входят независимые эксперты — проверяет, соответствует ли протокол исследования этическим нормам, выясняет, достаточно ли защищены участники исследования, оценивает квалификацию врачей, которые будут его проводить. Во время самого исследования состояние здоровья пациентов тщательно контролируют врачи, и если оно ухудшится, человек прекратит своё участие, и ему окажут медицинскую помощь. Несмотря на важность исследований для развития медицины и поиска эффективных средств для лечения заболеваний, для врачей и организаторов состояние и безопасность пациентов — самое важное.
Потому что проверить его эффективность и безопасность по-другому, увы, нельзя. Моделирование и исследования на животных не дают полную информацию: например, препарат может влиять на животное и человека по-разному. Все использующиеся научные методы, доклинические испытания и клинические исследования направлены на то, чтобы выявить самый эффективный и самый безопасный препарат или метод. И почти все лекарства, которыми люди пользуются, особенно в течение последних 20 лет, прошли точно такие же клинические исследования.
Если человек страдает серьёзным, например, онкологическим, заболеванием, он может попасть в группу плацебо только если на момент исследования нет других, уже доказавших свою эффективность препаратов или методов лечения. При этом нет уверенности в том, что новый препарат окажется лучше и безопаснее плацебо.
Согласно Хельсинской декларации, организаторы исследований должны предпринять максимум усилий, чтобы избежать использования плацебо. Несмотря на то что сравнение нового препарата с плацебо считается одним из самых действенных и самых быстрых способов доказать эффективность первого, учёные прибегают к плацебо только в двух случаях, когда: нет другого стандартного препарата или метода лечения с уже доказанной эффективностью; есть научно обоснованные причины применения плацебо. При этом здоровье человека в обеих ситуациях не должно подвергаться риску. И перед стартом клинического исследования каждого участника проинформируют об использовании плацебо.
Обычно оплачивают участие в I фазе исследований — и только здоровым людям. Очевидно, что они не заинтересованы в новом препарате с точки зрения улучшения своего здоровья, поэтому деньги становятся для них неплохой мотивацией. Участие во II и III фазах клинического исследования не оплачивают — так делают, чтобы в этом случае деньги как раз не были мотивацией, чтобы человек смог трезво оценить всю возможную пользу и риски, связанные с участием в клиническом исследовании. Но иногда организаторы клинических исследований покрывают расходы на дорогу.
Если вы решили принять участие в исследовании, обсудите это со своим лечащим врачом. Он может рассказать, как правильно выбрать исследование и на что обратить внимание, или даже подскажет конкретное исследование.
Клинические исследования, одобренные на проведение, можно найти в реестре Минздрава РФ и на международном информационном ресурсе www.clinicaltrials.gov.
Обращайте внимание на международные многоцентровые исследования — это исследования, в ходе которых препарат тестируют не только в России, но и в других странах. Они проводятся в соответствии с международными стандартами и единым для всех протоколом.
После того как вы нашли подходящее клиническое исследование и связались с его организатором, прочитайте информационный листок и не стесняйтесь задавать вопросы. Например, вы можете спросить, какая цель у исследования, кто является спонсором исследования, какие лекарства или приборы будут задействованы, являются ли какие-либо процедуры болезненными, какие есть возможные риски и побочные эффекты, как это испытание повлияет на вашу повседневную жизнь, как долго будет длиться исследование, кто будет следить за вашим состоянием. По ходу общения вы поймёте, сможете ли довериться этим людям.
Если остались вопросы — спрашивайте в комментариях.
Что такое торакоскопия
8 минут Автор: Любовь Добрецова 2619

Торакальная хирургия, представляет собой направление медицины, основной целью которой, является диагностика и лечение оперативным путем, патологий органов грудной клетки. Несмотря на то что объектом исследования или оперативного вмешательства может быть любой из органов, находящийся в грудной полости (плевра, грудной отдел позвоночника, диафрагма), основным направлением грудной хирургии, можно считать, легкие.
Торакоскопия, своим появлением, сумела радикально изменить представление о целесообразности вмешательств с диагностическими или лечебными целями. Основной фактор, оказывающий влияние на улучшение результатов, достигнутых в ходе лечебного процесса и расширения перечня показаний к проведению оперативного вмешательства, – это малая травматичность операции.
Общие сведения
Сегодня торакоскопию (ТС) или видеоторакоскопию (ВТС) можно считать одним из рядовых методов эндоскопического обследования, применяемого для изучения и лечения органов грудной полости. Торакоскоп, с помощью которого проводят исследование, претерпел множество эволюционных изменений.
Если в начале XX века он представлял собой прибор, оборудованный системой зеркал, позволяющий производить осмотр плевральной полости и осуществлять минимальные хирургические вмешательства (прижигание, биопсия, разрезание спаек), то конструкция торакоскопа XXI века включает в себя все современные технические достижения (оптиковолоконые технологии, видеооборудование с высокой разрешающей способностью).
Подобные изменения позволили использовать методику не только для диагностики, но и для осуществления полноценных хирургических манипуляций. Поскольку торакоскопическое вмешательство осуществляется путем введения торакоскопа и другого необходимого оборудования через прокол в грудной клетке, появилась возможность избежать больших кровопотерь, обычно сопровождающих открытые операции, а также косметических дефектов, вызванных послеоперационными рубцами.
Высокое качество визуализации с помощью видеомониторов и возможность многократного увеличения, с успехом компенсировали отсутствие тактильных ощущений хирурга, и позволили с высокой точностью определять локализацию патологических очагов (например, бронхоплевральных свищей или метастазов), что особенно актуально при взятии материала на гистологический анализ.
Возможности
Сегодня, с помощью торакоскопической техники, возможно делать довольно большое количество оперативных вмешательств. В перечень таких операций входят легко выполнимые оперативные манипуляции, осуществление которых предпочтительно именно таким способом, а также более сложные операции, выполнение которых с помощью торакоскопии является спорным вопросом. На сегодняшний день, такие операции выполняют исключительно с целью накопления опыта и сравнения достигнутых результатов с классической методикой оперирования.
К сложным операциям, выполняемым с помощью ВТС, относят:
- пневмонэктомия (полное удаление легкого);
- резекция позвоночных дисков при сколиозе или кифозе позвоночника;
- лобэктомия (удаление доли какого-либо органа, например, легкого);
- резекция пищевода.
К операциям, выполнение которых, рекомендуется выполнять с помощью торакоскопии, относят:
- биопсия и частичное удаление плевры;
- рассечение спаек и дренирование плевральной полости;
- дренирование перикарда;
- биопсия лимфоузлов области средостения;
- резекция булл (воздушных пузырьков при пневмотораксе);
- клиновидная резекция или биопсия легкого;
- иссечение, аспирация (удаление содержимого) и пункция кист.
Преимущества
Радикальные изменения в торакальной хирургии были спровоцированы осознанием преимуществ применения лапароскопического оборудования, позволяющего получить хорошее, а в некоторых случаях гораздо лучшее изображение органов грудной клетки, чем при открытых операциях. Применение качественных оптических приборов, позволяет достигнуть высоких результатов, без выполнения большого разреза.
Незначительные повреждения тканей, вследствие выполнения небольших разрезов, позволяют существенно сократить период восстановления, который при проведении оперативного вмешательства открытым способом, длился бы намного дольше, вследствие массивного повреждения костно-мышечных структур. Однако операцию с помощью ВТС-оборудования нельзя назвать полностью безболезненными.
Существенным преимуществом ВТС перед открытой операцией, можно считать, возможность многократного увеличения осматриваемой области и выявлять незначительные, едва уловимые различия между здоровыми тканями и патологически измененными, что, безусловно, ценно с диагностической точки зрения, и, соответственно, актуально при выполнении прицельной биопсии тканей.
В связи с развитием видеоэндоскопических технологий в диагностике и лечении, появилась тенденция к обособлению врачей, владеющих такой методикой, что часто приводит к формированию специалиста «одного метода». Характерным явлением в такой ситуации может быть переоценка возможностей ВТС, и, как следствие, негативные результаты лечения.
Таблица. Сравнение результатов различных методов оперативного вмешательства на легких.
Подготовка
Подготовка пациентов к ВТС не имеет существенных отличий от любых открытых операций и включает в себя перечень лабораторных исследований: рентгенографическое исследование грудной клетки, общий анализ мочи, ЭКГ, биохимический анализ крови, протромбиновое время, определение группы крови. Также необходимым исследованием является определение полноценности функции дыхания (спирометрия).
На основании полученных данных, принимают решения о предпочтительной технике вентиляции легких. Если пациент не может перенести операцию с одним вентилируемым легким, то предоперационная подготовка должна включать в себя возможность обеспечения вентиляции СРАР, предполагающую поддержание постоянного давления кислорода в дыхательных путях.
Информирование пациента о сути предстоящей процедуры – прямая обязанность врача. Пациент должен быть уведомлен о риске возникновения возможных осложнений, а также о вероятности изменения хирургической тактики во время торакоскопии, и проведения открытой операции. При составлении тактики проведения операции необходимо учитывать финансовую сторону вопроса, так как при переходе к открытой операции, нередко, уже использованы дорогостоящие одноразовые инструменты, оплачивать, которые должен будет пациент.
Инструменты
Для выполнения ВТС необходимы эндоскопические инструменты, имеющие достаточную длину и изогнутость, для работы в грудной полости. Несмотря на это, некоторые инструменты, применяемые при открытых операциях (зажимы, кюретки), могут успешно используются при ВТС. Торакоскопы различаются, прежде всего, расположением оптических линз, позволяющих получить различный угол обзора (30°, 60° и 90°). Также различают прямые, изогнутые и гибкие торакоскопы, с наличием инструментального порта и без него.
Перечень основных инструментов, необходимых для проведения ВТС, включает в себя:
- эндоскопические ножницы;
- инструменты для иссечения тканей;
- инструменты для биопсии;
- систему для удаления жидкости;
- инструменты для остановки кровотечения (электрокоагуляторы, диссекторы);
- степлеры;
- ретракторы (расширители).
Проведение
Выполнение большинства ВТС операций осуществляется с применением общего наркоза. Местное (региональное) обезболивание, в виде блокады межреберных нервных окончаний и применения седативных средств, целесообразно при проведении биопсии плевры. Региональное обезболивание, применяют, также у пациентов, неспособных перенести общий наркоз. Преимущество общей анестезии, обусловлено необходимостью обеспечения полной неподвижности пациента во время всей операции, что особенно актуально при выполнении хирургических манипуляций, требующих особого внимания.
Перед началом операции, пациента укладывают на здоровый бок, а хирург занимает удобное положение с любой стороны. У головного конца операционного стола, устанавливают один или два монитора, в зависимости от требований и мастерства хирурга. Для обеспечения максимального обзора всей осматриваемой полости, легкое на пораженной стороне, должно быть спавшим, то есть его вентиляцию не осуществляют.
Руку пациента заводят за голову и с помощью скальпеля делают надрез кожи, куда затем вводят троакар с мандреном. Последние представляют собой инструменты, с помощью которых создают порт для введения торакоскопа, щипцов для биопсии и другого оборудования. В зависимости от характера оперативного вмешательства зависят расположение и количество выполненных разрезов.
Торакоскопия легких взяла свое начало с операций на плевре. Поэтому список операций, рекомендуемых к проведению с помощью ВТС, технически, незначительно отличается от хирургических манипуляций на плевре. Биопсия, рассечение спаек и дренирование считаются наиболее простыми ВТС операциями, техника выполнения которых, а в некоторых случаях предусматривает выполнение только одного разреза (если в конструкции торакоскопа предусмотрен порт для биопсийных щипцов или электрокоагуляционных инструментов), расположение которого должно обеспечивать последующий дренаж.
Как правило, разрез выполняют по задней или среднеподмышечной линии. Если, на предварительно выполненных, компьютерных томограммах, были выявлены утолщения, инфильтративные или узловые новообразования плевры, то разрез выполняют на некотором расстоянии от зоны поражения. Такой подход направлен на создание необходимого пространства для удобного расположения торакоскопа и приспособления для взятия образца ткани, поскольку манипуляции жесткими торакоскопами имеют довольно ограниченную амплитуду.
Применение гибких торакоскопов позволяет несколько расширить площадь осматриваемой поверхности. Забор тканей осуществляют сразу после коллабирования (спадения) легкого, из различных мест по всей плевре. Коллабированное легкое захватывают с помощью зажима, накладывают швы, пересекающие паренхиму, и производят забор тканей. В некоторых случаях образец ткани или удаленный узел имеет размеры, превосходящие отверстие порта.
Для предупреждения потери фрагмента образца и сохранения его целостности, производят либо расширение разреза, либо образец удаляют из организма, предварительно поместив его в пластиковый мешочек, дабы избежать контакта с другими тканями грудной полости. Применение торакоскопической хирургии для удаления долей легкого при злокачественном поражении, не целесообразно, так как при этом способе, границы больных и здоровых тканей определяются нечетко.
Для выполнения сложных операций количество портов может быть выше пяти. Это связано с необходимостью смещения и удержания органов, препятствующих выполнению хирургических манипуляций. Например, при операции на пищеводе, производят тракцию легкого, для улучшения обзора и расширения амплитуды движения инструментов.
Осложнения
Осложнения после торакоскопии довольно редки. Однако принимая во внимание, что ВТС является оперативным вмешательством, не исключены следующие последствия:
- воздушная эмболия (случается при коллабировании легкого с помощью углекислого газа);
- перфорация диафрагмы;
- воспалительный процесс;
- рецидив заболевания (например, при лечении спонтанного пневмоторакса);
- кровотечение.
В связи с тем, что во время торакоскопии обзор ограничен, от врача требуется отличное знание анатомии, что возможно только при условии свободного владения хирургом, методикой ведения операции открытым способом. Проведение ВТС операций является одним из наиболее развивающихся направлений эндоскопической хирургии, приводящих к переоценке показаний к открытым операциям.
Роль торакоскопии в диагностике болезней легких

- 6 минут на чтение

Торакоскопия уже давно широко применяется в торакальной хирургии легких. Благодаря усовершенствованию этой операции и оснащению цветной видеокамерой, современная процедура позволяет специалисту наблюдать четкую картину на мониторе.
Содержание
Вследствие этого манипуляция теперь используется уже не только для диагностики различных патологий дыхательных путей, но и в качестве полноценного хирургического лечения.
Что это такое
Торакоскопия – эндоскопический метод исследования полости плевры пациента. Метод манипуляции заключается во введении специального инструмента через пункцию в стенке грудной клетки.
Четкая цветная визуализация на экране позволяет врачу оценивать состояние легких, органов средостения и перикарда, находящихся в полости серозной оболочки. Процедура, выполняющаяся только в больничных условиях, используется как для установки точного диагноза, так и в терапевтических целях.
Преимущества
Часто хирурги плевроскопией заменяют стандартную торакотомию, чтобы не вскрывать грудную клетку. Это объясняется тем, что торакоскопия обладает целым рядом существенных достоинств. Манипуляция позволяет произвести многократное увеличение изображения конкретных структур на мониторе с помощью оптических приборов.
Кроме того, в отличие от торакотомии, плевроскопия считается менее травматичной и болезненной операцией, с более низким риском развития негативных последствий. Во время реабилитационного периода иногда даже могут не использоваться наркотические обезболивающие средства.
Еще торакоскопия длится гораздо быстрее вскрытия грудной клетки, отличается сокращенным временем госпитализации пациента, характеризуется отсутствием крупных шрамов и ускоренным восстановлением.
Торакоскопия назначается, если больной страдает следующими проблемами:
- Экссудативным плевритом с невыясненными причинами развития. Так как данное заболевание возникает вследствие метастазирования раковой опухоли, как осложнение туберкулеза или под воздействием мезотелиомы злокачественного характера, то плевроскопия применяется для забора биологического материала, который исследуется гистологическим методом для установки точного диагноза.
- Проникающим повреждением грудной клетки. В этом случае видеоторакоскопия выявляет или исключает деформации перикарда, отделов средостения.
- Периферическим злокачественным новообразованием легкого. Если подозревается рак, то проводится диагностическая торакоскопия с обязательной биопсией внутригрудных лимфатических узлов для установки стадии патологии.
- Доброкачественными опухолями, кистами, липомами органов средостения.
- Лимфомой, характеризующейся увеличением средостенных лимфатических узлов. В данном случае плевроскопия – единственный способ диагностики с возможностью провести биопсию морфологического образца для последующего иммуногистохимического анализа. Благодаря результатам этого обследования определяется лимфопролиферативный процесс и его тип.
- Медиастинальной лимфаденопатией с существенным воспалением лимфатических узлов в зоне средостения. Здесь манипуляция определяет причину поражения, которой бывает туберкулез, саркоидоз, злокачественная лимфома или лимфогранулематоз. Только изучение полученных тканевых структур лимфоузлов позволяет определиться с предварительным диагнозом.
Кроме диагностики патологий плевры, защищающей легкие, диафрагму и средостение, биопсии биологического материала для дальнейшего гистологического исследования, манипуляция применяется для устранения кист с жидким содержимым и воздушных пузырьков из легкого, удаления экссудата из полости серозной оболочки и осуществления краевой резекции органа.
Противопоказания
Плевроскопия запрещена при наличии выраженного нарушения свертываемости крови, легочной недостаточности в острой форме с двусторонней пневмонией, геморрагического диатеза, гемоперикарда, характеризующегося кровоизлиянием вследствие разрыва сердечных сосудов, механических повреждений, воздействия новообразования. Наличие у пациента лишь одного легкого в здоровом состоянии тоже делает невозможную однолегочную вентиляцию.
Еще процедуру нельзя выполнять, если больной страдает от аритмии, острой коронарной недостаточности, так как эти патологии вызывают нарушения функционирования сердца и сосудов.
Такие заболевания, как перитонит и внутрибрюшные кровотечения с сочетанными повреждениями полостей, гнойничковое поражение эпителия грудной области, спаечный процесс внутри плевры, из-за которого не применяется искусственный пневмоторакс, и острое ухудшение мозговой циркуляции крови тоже считаются противопоказаниями к проведению торакоскопии.
Нельзя использоваться данную операцию тяжелому пациенту с патологиями внутренних органов.
Подготовка
Из-за большого количества ограничений перед торакоскопией больной должен пройти через рентгенологическое исследование грудной клетки, электрокардиографию, коагулограмму, определяющую, насколько хорошо свертывается кровь, спирометрию, обследующую функциональность внешнего дыхания.
Полученные результаты этих методов диагностики позволят специалисту выявить или исключить противопоказания к проведению плевроскопии. При этом пациент должен предупредить врача о наличии аллергии на конкретные медикаментозные препараты.
Во время консультации уже перед операцией специалист обязан разъяснить больному описание манипуляции, сообщить о возможном использовании торакотомии или общей анестезии, проинформировать об использовании капельницы после исследования для дренажа серозной оболочки, сказать о крайне редких негативных последствиях и отсутствии болевого синдрома вследствие приема мощных обезболивающих препаратов. Процедура выполняется натощак, поэтому за 12 часов до нее пациенту следует отказаться от употребления пищи.
Ход манипуляции
Для прохождения плевроскопии в торакоскопическом помещении находятся видеокамеры, мониторы, жесткие эндоскопы с различными лапароскопическими инструментами, осветительными приборами, аспираторами. Торакоскопия проходит под местным обезболиванием или общим наркозом. Если применяется последний вид анестезии, то после погружения больного в сон в трахею вводится двухпросветная трубка.
Пациент должен лежать на здоровом боку, на валике, размещенном по центру грудной клетки. После определения в области четвертого, пятого межреберья точка разреза окружается стерильными салфетками, а кожный покров обрабатывается антисептическим раствором.
Когда легкое спадет, осуществляется надсечка эпителия скальпелем. При этом ширина надреза не должна превышать 1 см. Мягкие тканевые структуры межреберья прокалываются толстым троакаром.

Анализ крови при раке легких
-
 Ольга Владимировна Хазова
Ольга Владимировна Хазова - 17 октября 2019 г.
После извлечения использованного стилета по свободному каналу вводится эндоскоп. Для защиты от запотевания оптических приборов перед внедрением торакоскопа в полость серозной оболочки дистальный конец инструмента помещается в горячую стерильную воду.
Для осмотра состояния плевры аппарат аккуратно продвигается, поворачивается. Введение троакаров, отсасывающих жидкое содержимое и проводящих биопсию тканевых структур, делается через несколько дополнительных надрезов. Забор биологического материала для последующего гистологического обследования осуществляется специальной иглой, щипцами или ножницами под постоянным визуальным контролем специалиста.
Кроме диагностики, во время торакоскопии прижигаются воздушные пузырьки, из-за которых развивается спонтанный пневмоторакс, бронхоплевральные свищи, пережигаются спайки. Такие манипуляции отличаются низкой травматичностью, быстрой реабилитацией пациентов. После операции вводятся дренажные трубки, удаляющиеся спустя несколько часов после абсолютного расправления легкого.
По завершении процесса через определенный разрез происходит введение плеврального вакуумного дренажа, тогда как другие надрезы закрываются лейкопластырем и дополнительной асептической наклейкой. Больной остается в стационаре под постоянным контролем специалистов, следящих за дыханием и функционированием дренажной системы.
При появлении болезненных ощущений применяют наркотические обезболивающие препараты. На длительность торакоскопии влияет необходимость забора биологического материала или эндоскопической хирургической операции. Чаще всего диагностическая манипуляция длится 1-2 часа, тогда как усложненная процедура выполняется в течение трех часов.
В нормальном состоянии плевральная полость содержит незначительный уровень жидкости, которая выступает смазкой, облегчающей трение легких об грудную стенку. При этом отсутствуют спайки между париетальной и висцеральной серозными оболочками, исключаются любые изменения плевры. После детального изучения полученных результатов специалист делает подробное описание состояния плевральной полости и исследуемых органов, оценивает размеры, структуры выявленных новообразований.
Последним проанализировать данные должен врач, давший направление на торакоскопию. Ухудшение результатов происходит при кровотечении во время манипуляции, когда требуется торакотомия, а также при наличии спаек, мешающих введению инструмента.
Патологии, выявляемые процедурой
С помощью данной операции обнаруживаются новообразования легкого, органов средостения, кровоизлияния серозной оболочки, устанавливаются причины кровотечений. Кроме того, плевроскопия позволяет выявить раковую опухоль, плеврит, туберкулез, эмпиему плевральной полости, различные воспалительные процессы.
Во время манипуляции производится краевая резекция органа дыхания при воздушных пузырях, чтобы предотвратить повторный пневмоторакс.
Вероятные последствия
Осложнения редко, но возникают во время плевроскопии или восстановительного периода. Из-за этого после операции пациент несколько суток находится в стационаре.
Прободение легкого, кровотечение
Первое осложнение происходит при грубом и неаккуратном введении рабочего канала, который легко прокалывает внутреннюю поверхность плевры или легкое. Для устранения этого последствия поврежденная область ушивается.
Кровотечение возникает во время манипуляции вследствие травмы крупных или мелких сосудов. Чаще всего врачи перевязывают или прижигают мелкие повреждения, благодаря чему устраняют осложнение еще при торакоскопии. Если повредился крупный сосуд, то операция прерывается и производится срочная торакотомия, иначе появляется смертельная опасность для больного.
Шок, аритмия
Шоковое состояние возникает вследствие резкого снижения артериального давления, нарушения функциональности сердца, спадания легкого при проколе грудной клетки. Такое осложнение чревато летальным исходом, поэтому должно экстренно устраняться.
Аритмия провоцируется небрежными действиями хирурга, повреждением миокарда. Однако часто нарушение сердечного ритма появляется даже во время правильного выполнения процедуры.
Одышка, эмфизема
Ощущение нехватки кислорода наблюдается при местной анестезии. Прокалывание грудной клетки, спадание легкого приводит к резкому снижению поступления воздуха, из-за чего больной ощущает одышку. Для предотвращения этого осложнения пациент дышит дополнительным кислородом через специальные приборы.
Эмфизема заключается в проникновении воздуха под кожный покров из-за прободения серозной оболочки возле области средостения. Данное патологическое состояние выявляется во время пальпации кожи в зоне шеи, грудной клетки.
Появившиеся воздушные пузыри перемещаются, лопаются, издавая хрустящий звук. Чтобы устранить эмфизему, на пораженных участках совершаются множественные мелкие разрезы, надсечки, постепенно выводящие воздух.
Нагноение раны после операции
Гной появляется из-за проникновения гноеродных бактерий. Этому способствует недостаточная обработка инструментов, снятие хирургом маски или проведение манипуляции без стерильных перчаток. Гнойно-воспалительный процесс выражается болевым синдромом, общей слабостью, лихорадкой, ознобом. В качестве терапии патологический очаг вскрывается, очищается, обрабатывается антибактериальными средствами.



